Caso clinico proposto
Maschio di 69 anni (caucasico, BMI 23,3 kg/m.), ex fumatore (20 pack/years), ex dirigente d’azienda, giungeva a valutazione per la persistenza di frequenti riacutizzazioni di BPCO, (classe di rischio E). Riferiva esposizione a muffe.
In anamnesi presentava ipertensione arteriosa e insufficienza valvolare aortica moderata.
Il paziente era già in triplice terapia con ICS/LABA/LAMA e riferiva frequenti riacutizzazioni, sia di grado moderato che severe con 3 accessi in PS di cui 2 ricoveri ospedalieri. Il device veniva utilizzato correttamente. Il paziente aveva eseguito regolarmente le vaccinazioni antinfluenzali annuali, e l’anti-pneumococcica.
Le prove di funzionalità respiratorie (allegato 1) documentavano un graduale declino negli ultimi anni. CAT 40, mMRC scale 3 all’ultimo controllo.
Il paziente veniva sottoposto a TAC torace (figura 1) che documentava la presenza di enfisema e bronchiectasie.
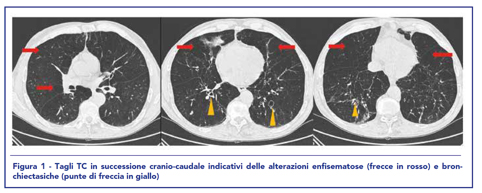
Veniva sottoposto anche a fibrobroncoscopia con esami microbiologici (compreso ricerca galattomannano/aspergillo), negativi. Esami ematici (compreso sottopopolazioni linfocitarie, Quantiferon TB, indici di flogosi, precipitine sieriche, Immunoglobuline sieriche) negativi.
Il paziente è stato quindi sottoposto a pletismografia, 6 min walking test, EGA, saturimetria notturna, con riscontro di insufficienza respiratoria latente, con indicazione a O2 terapia notturna e da sforzo.
Quale ulteriore scelta fare?
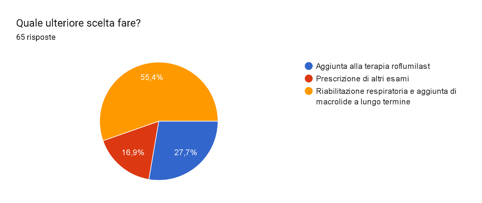
– aggiunta alla terapia roflumilast
– prescrizione di altri esami (eventualmente specificare)
– riabilitazione respiratoria e aggiunta di macrolide a lungo termine
Risultati
Il paziente è stato sottoposto a dosaggio alfa 1 anti-tripsina (AAT) e analisi molecolare:
AAT : 64 mg/dL – 62 mg/dL – 61 mg/dL (v.n 90 – 200),
deficit omozigote per l’allele per la variante PiM Procida.
E’ stata iniziata terapia con AAT endovenosa: 60 mg/kg settimanalmente..
Venivano raccomandati al paziente cicli di riabilitazione respiratoria e la vaccinazione anti HVZ.
Al follow up dopo 12 mesi di terapia con AAT il paziente non ha presentano alcuna riacutizzazione, né declino funzionale. Anche la sintomatologia respiratoria e i punteggi sulla qualita’ di vita risultavano migliorati con un mMRC di 2/3 e CAT di 18/40.
ll deficit di alfa-1-antitripsina (DAAT) è una patologia ereditaria causata dalla mutazione del gene SERPINA1, responsabile della produzione della proteina AAT , un inibitore delle proteasi dotato di effetti anti-infiammatori su diversi tipi di cellule. Il DAAT è associato al rischio di sviluppo di patologie epatiche, disturbi respiratori (enfisema polmonare, asma, bronchiectasie e BPCO) e, più raramente, panniculite. (1, 2).
Obiettivi della gestione della condizione di DAAT sono prevenire o rallentare la progressione del danno polmonare, ridurre il numero delle riacutizzazioni e migliorare la qualità di vita nei pazienti. Cessazione del fumo, esercizio fisico, dieta, ottimizzazione della terapia di fondo nei confronti della patologia indotta dal DAAT e trattamento attraverso la somministrazione di un’infusione endovenosa di AAT umana purificata nei casi di deficit gravi, sono gli obiettivi del trattamento (3).
Importante è anche lo screening dei familiari del paziente con DAAT.
| Anno 2021 | Anno 2022 | Anno 2023 | |
| FVC | 2.40 lt – 94% pred | 2.30 lt – 90% pred. | 2.30 lt – 91% pred. |
| FEV1 | 1.64 lt – 74% pred. | 1.40 lt -65% pred. | 1.20 lt – 46% pred. |
| IT | 70% | 68% | 51% |
| RV | 110% | 126% | 130% |
| DLco | 72% | 68% | 60% |
Allegato 1
Di seguito le percentuali di risposte che avete dato al quesito proposto e gli esami che avete indicato alla voce “Prescrizione di altri esami”:
Indagini da voi suggerite:
- Emocromo
- Dosaggio Alfa1-Antitripsina
- Ricerca micobattei atipici
- Dosaggio alfa 1 antitripsina
- Spirometria globale e polisonnografia
- Emocromo con formula
- Test allergici
- Alfa 1 anti tripsina, proteina C reattiva
- D dimero
- Polisonnografia
- Spirometria
- Broncoscopia
- Dosaggio sierico di alpha uno antitripsina
- Strnad P, McElvaney NG, Lomas DA. Alpha 1-antitrypsin deficiency. N Engl J Med 2020; 382: 1443-55.
- Aliberti S, Amati F, Annunziata A, et al. Min Respir Med 2022; 61 (2): 63-70.
- TMiravitlles M, Dirksen A, Ferrarotti I, et al. European Respiratory Society: diagnosis and treatment of pulmonary disease in alfa 1-antitripsin deficiency. Eur Respir J 2017; 50: 1700610.